Кульшового суглоба та стегна
Захворювання та травми кульшового суглоба
Забої м‘яких тканин та пошкодження зв‘язочно-капсульного апарату кульшового суглоба.
Забої та пошкодження зв’язочно-капсульного апарату кульшового суглоба спостерігаються зазвичай при прямих травмах — падіннях. В клініці цих пошкоджень відмічаються біль в області кульшового суглоба, що посилюється при рухах, його набряк, наявні гематоми м’яких тканин в області суглоба.
Діагноз ставиться на основі клінічних даних. Рентгенологічно патології кісткової тканини при забої чи пошкодженнях зв’язочно-капсульного апарату не відмічається.
Лікування консервативне, що включає протизапальну та знеболюючу терапію з розвантаженням травмованого кульшового суглоба.
Вивих кульшового суглоба.
Під вивихом кульшового суглоба розуміють пошкодження, внаслідок якого відбувається вивихування голівки стегнової кістки відносно вертлюгової западини тазу.
Вивихи кульшового суглоба поділяються на 2 групи: вроджені та набуті.
Вроджені вивихи виникають внаслідок недорозвиненості (неповної сформованості) кульшового суглоба, а саме його западини. Причиною їх частіше всього слугує дисплазія з боку вертлюгової западини, яка виникає внаслідок недорозвиненості губи суглобової кульшового суглоба. Внаслідок цього не відбувається повна фіксація голівки стегнової кістки, що в свою чергу призводить до вивихів стегнової кістки.
Набуті (травматичні) вивихи стегна складають 5% від усіх вивихів суглобів Вони зазвичай виникають у людей середнього віку (20-50 років), що добре розвинуті фізично. Розрізняють задні та передні вивихи. В свою чергу задні вивихи діляться на заднє-верхній (клубовий) та заднє-нижній (сідничний); передні — переднє-верхній, підлонний та переднє-нижній (затульний). Задні вивихи стегна зустрічаються втричі частіше пердніх. Серед задніх вивихів домінують клубові.
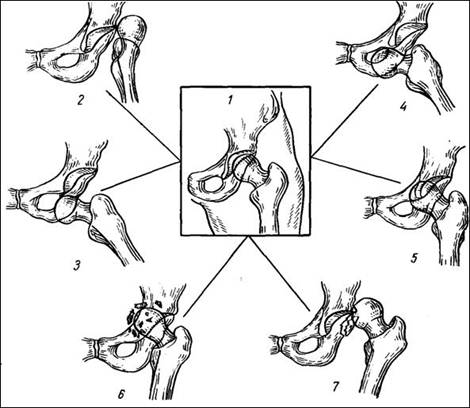
Основні типи вивихів стегна (схема).1 – нормальний кульшовий суглоб (для порівняння); 2 – задньоверхній (клубовий) вивих; 3 – задньонижній (сідничний) вивих; 4 – передньонижній (затульний) вивих; 5 – передньоверхній (надлобковий) вивих; 6 – центральний вивих з пошкодженням дна кульшової западини; 7 – клубовий вивих з переломом краю кульшової западини.
Задні вивихи стегна виникають внаслідок непрямої дії значної сили, за умови, коли стегно ротується досередини та приводиться. Внаслідок цього голівка стегнової кістки розриває капсулу та защемлюється між її краєм та м’язами, при цьому повністю розривається кругла зв’язка.
Для клініки вивиху стегна характерні сильні болі, неможливість стати на травмовану ногу. Характерне вимушене положення ноги, що залежить від виду вивиху.
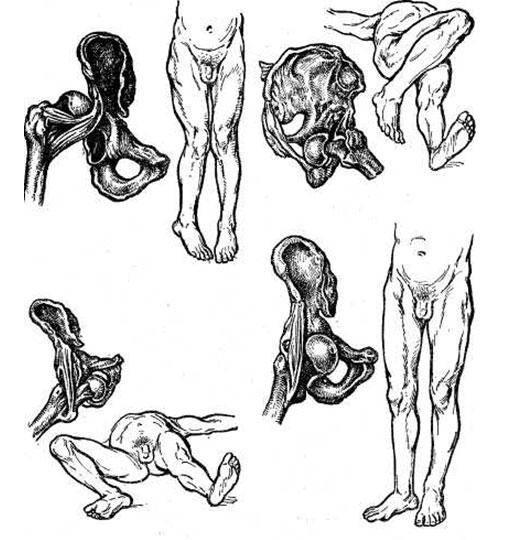
При задніх вивихах нога зігнута в кульшовому суглобі, приведена та ротована досередини. Спроби вивести стегно в фізіологічне положення викликають біль, при цьому характерний симптом для вивихів стегна — пружинний опір. Наявне вкорочення кінцівки. Відмічається наявність високо стоячого великого вертлюга при пальпації, під паховою зв’язкою наявна западина, а позаду інколи виступ та відчувається наявність голівки стегнової кістки при пальпації.
При передніх вивихах характерне відведення ноги, її ротація назовні, оманливе подовження кінцівки. При затульному вивиху стегна можливо відчути наявність голівки стегнової кістки з внутрішньої сторони кульшового суглоба. Великий вертлюг не визначається.
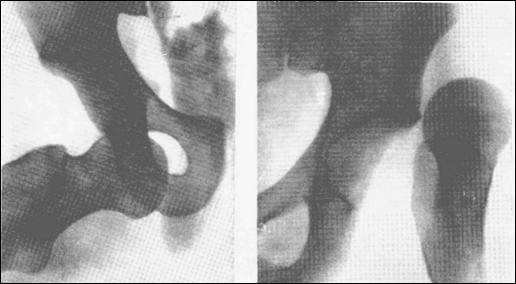
Діагноз доповнюється рентгенологічним дослідженням.
Лікування вивихів стегнової кістки здійснюється в умовах травматологічного стаціонару під наркозом. Після вправлення вивиху кінцівку необхідно іммобілізувати в гіпсовій пов’язці, що фіксує кульшовий, колінний та гомілково-ступневий суглоби.
Переломи стегнової кістки.
Переломи стегнової кістки в основному утворюються в результаті непрямої травми (падіння з великої висоти або з висоти власного зросту), рідше – внаслідок безпосередньої дії твердого тупого предмета і локалізуються переважно в проксимальному відділі стегнової кістки, який складається з головки і шийки, що з’єднуються під кутом з областю вертлюгів.
Переломи стегнової кістки поділяються на: переломи проксимального відділу, діафізу та дистального відділу стегнової кіски.
Переломи проксимального відділу стегнової кістки.
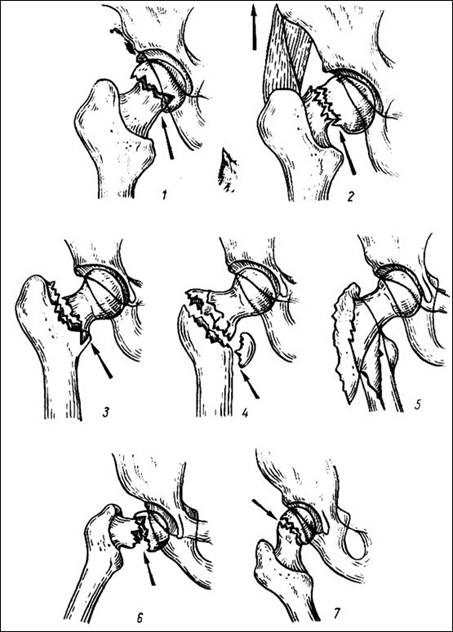
Переломи проксимального відділу стегнової кістки (див. схему): 1 – субкапітальний; 2 – трансцервікальний; 3 – базис – цервікальний; 4 – черезвертлюговий; 5 – підвертлюговий; 6 – аддукційний (варусний) перелом шийки; 7 - абдукційний (вальгусний) перелом шийки.
Переломи головки стегнової кістки трапляються надзвичайно рідко, виникають під час сильного удару вздовж осі приведеного стегна, коли край кульшової западини зрізає кінець головки. По суті, це переломо-вивих стегна.
Переломи шийки стегнової кістки трапляються переважно у людей похилого віку (в середньому 69 років) і у жінок.
Переломи шийки стегнової кістки поділяються на 2 види: медіальні та латеральні. Медіальні переломи шийки стегнової кістки — це внутрішньосуглобові переломи, площина перелому проходить проксимальніше місця кріплення капсули кульшового суглоба. Якщо площина перелому проходить дистальніше прикріплення капсули суглоба до шийки стегнової кістки — це латеральний перелом шийки стегнової кістки. Медвальні переломи в свою чергу поділяються в залежно від положення стегна на абдукційні і аддукційні переломи.
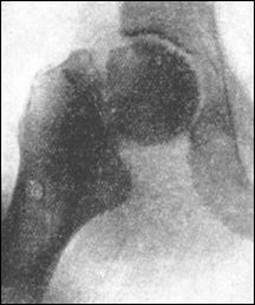
Аддукційний медіальний перелом шийки правого стегна.
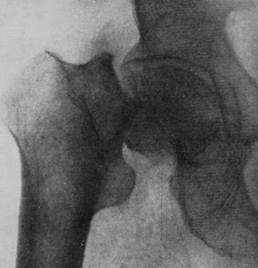
Поперечний субкапітальний перелом шийки стегнової кістки
Вертлюжні переломи стегнової кістки (через – і міжвертлюжні переломи) на відміну від переломів шийки стегнової кістки мають позитивну травматологічну характеристику. Велика площа перелому, незначне зміщення відламків, добре кровопостачання губчастої структури кістки, наявність повноцінного окістя є запорукою швидкого зрощення.
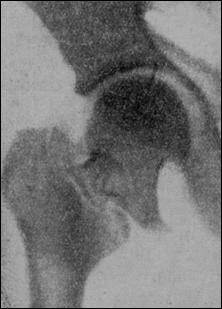
Міжвертлюговий перелом шийки правого стегна зі значним зміщенням відламків.
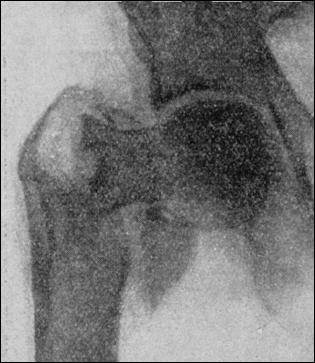
Міжвертлюговий перелом правого стегна з відривом малого вертлюга.
Ізольовані переломи вертлюгів стегнової кістки зустрічаються рідко. Перелом великого вертлюга виникає, як правило, внаслідок прямої травми (удар, надіння на бік). Дуже рідко у підлітків бувають апофізеолізи, відривні переломи великого вертлюга при різкому, некоординовоному скороченні сідничних м’язів, малого вертлюга – при скороченні клубово-поперекового. Можуть також спостерігатися остеоапофізеолізи. У дорослих переломи малого вертлюга часто супроводжують через- і міжвертлюжні переломи стегнової кістки. Відламок його зміщується.
Клінічно переломи проксимального відділу стегнової кістки проявляються болем в паховій області відповідної кінцівки, що нерізко виражений в спокої, проте сильно посилюється при спробах рухів в відповідному кульшовому суглобі. Для переломів шийки та черезвертлюгових переломах стегнової кістки характерна наявність гематоми в паховій чи вертлюговій ділянці, проте ця ознака є пізньою і проявляється через декілька днів після травми. Також відмічається зовнішня ротація (коли ступня всім своїм зовнішнім краєм лежить на горизонтальній поверхні) та вкорочення кінцівки. Характерним є симптом “прилиплої п’яти” – хворий не може не підняти, не утримати підняту та випрямлену ногу, але згинає її в колінному та кульшовому суглобах так, що п’ята ковзає по поверхні. При вколочених переломах ці клінічні прояви можуть не відмічатися.
Лікування переломів проксимального відділу стегна залежить від локалізації перелому (переломи шийки стегнової кістки, черезвертлюгові переломи) та можливо наступними варіантами:
1) металоостеосинтез канюльованими гвинти
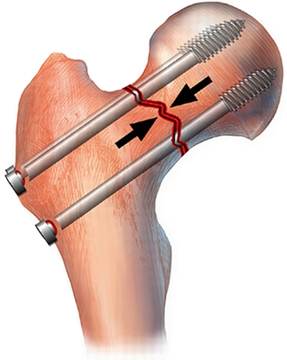
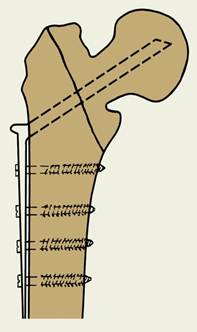
2) металоостеосинтез пластинами
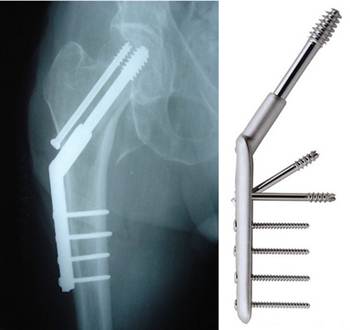
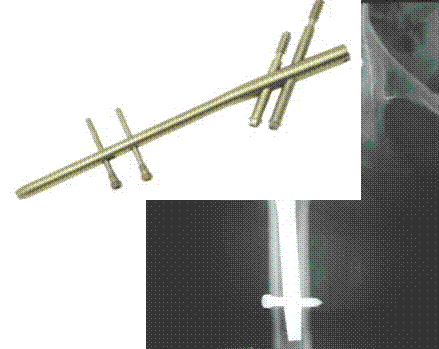
3) металоостеосинтез інтрамедулярними стержнями

4) ендопротезування
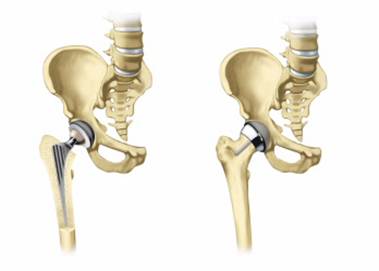


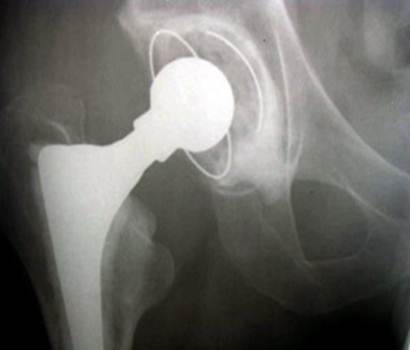
Однополюсний ендопротез кульшового суглоба Тотальний ендопротез кульшового суглоба
Деформуючий остеоартроз
Деформуючий остеоартроз (ДОА) – дистрофічно-дегенеративне захворювання суглобів, викликане дегенерацією суглобового хряща.
Розрізняють первинний та вторинний остеоартроз. У виникненні первинного остеоартрозу грає роль пошкодження суглобового хряща при травмах, статичних перевантаженнях (зайва вага), тривалих нерівномірних навантаженнях (сколіоз хребта, плоска стопа), генетична схильність. Вторинний остеоартроз внаслідок передуючих захворювань суглобів: хронічні артрити, остеохондропатії, вроджені дисплазії, повторні гемартрози (при гемофілії) та інші.
У генезі остеоартрозу провідне місце займають пошкодження хондроцитів, втрата еластичності хряща, виникнення мікротріщин та проникнення через них у хрящ ряду ферментів синовіальної рідини. При цьому разом із деструкцією хряща відбувається його регенерація, часто нерівномірна та зайва, а також зміни субхондріальної кістки з розростанням крайових остеофітів, фіброзом синовіальної оболонки, склерозом та зморщенням капсули суглоба. Іноді виникає реактивний синовіт внаслідок подразнення синовіальної оболонки шматочками некротизованого хряща.
Рентгенологічно деформуючий остеоартроз поділяється на 3 стадії:
І стадія — рентгенологічні знаки відсутні, наявне порушення функції синовіальної оболонки.
ІІ стадія — наявні ознаки порушення цілісності хряща, внаслідок чого кістка реагує крайовими розрастаннями суглобової поверхні — появою остеофітів. Відмічається звуження суглобової щілини.
ІІІ стадія — виражена кісткова деформація суглобової поверхні, наявне значне звуження суглобової щілини, кістозна перебудова суглобових поверхонь.
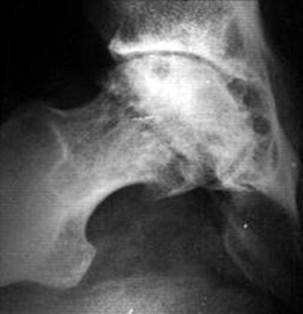
ДОА правого кульшового суглоба ІІІ ст. : значне звуження суглобової щілини, наявність остеофітів, кістозна перебудова голівки стегнової кістки.
Виходом захворювання є повне руйнування суглоба та формування анкілозу — повна нерухомість суглоба, або неоартрозу — неприродня рухливість.
Захворювання проявляється болем у суглобах при русі, навантаженнях та зміні погоди, скутістю після відпочинку (ранкова скутість). Іноді виявляється деформація уражених суглобів. При огляді відмічаються контрактури — тугорухомість кульшового суглоба.
Лікування деформуючого остеоартроз залежить від стадії захворювання. На І стадії захворювання проводиться консервативне лікування, що включає в себе ЛФК (лікувальну фізкультуру), масаж, фізіопроцедури, протизапальну терапію та використання хондропротекторів (таблетованих чи ін’єкційних). Лікування на ІІ стадії мало чим відрізняється від І стадії, зазвичай воно потребує більш тривалого курсу лікування. На ІІІ стадії захворювання консервативне лікування носить лише симптоматичний характер, метою якого є знеболення (хондропротектори на даній стадії є неефективними). Єдиним раціональним методом лікування є оперативне лікування — тотальне ендопротезування кульшового суглоба.
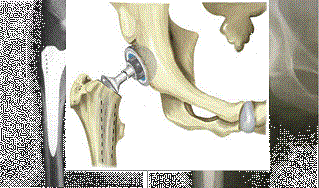
Тотальне ендопротезування кульшового суглоба
Переломи діафізу стегна
 %3








 (066) 210 40 26
(066) 210 40 26